심방조동
심방조동(心房粗動, atrial flutter, AFL) 또는 심방된떨림은 비정상 심장 맥박인 부정맥의 일종으로, 심방에서 발생한다.[1] 처음 발생하면 일반적으로 빠른 심박수와 관련이 있으며 상심실성 빈맥으로 분류된다.[2] 심방조동은 심전도 (ECG)에서 갑자기 시작되는 규칙적이지만 비정상적인 빠른 심장 박동이 특징이다. 증상에는 심장이 너무 빨리 뛰거나 너무 세게 뛰거나 뛰지 못하는 느낌, 가슴 불편감, 호흡곤란, 위가 떨어진 것 같은 느낌, 현기증 또는 실신 등이 있다.
이 비정상적인 심장 박동은 일반적으로 심혈관 질환(예: 고혈압, 관상동맥질환 및 심근병증) 및 당뇨병이 있는 사람에서 발생하지만, 그렇지 않고 정상 심장을 가진 사람에서 자발적으로 발생할 수 있다. 이는 일반적으로 안정된 리듬이 아니며 종종 심방세동 (AF)으로 진행한다.[3] 그러나 몇 달에서 몇 년 동안 지속되는 경우는 드물다. 또 다른 부정맥인 심방세동과 유사하게, 심방조동 역시 심방의 수축을 불안정하게 만든다. 이로 인해 심장에 혈액이 고이게 되며 심장에 혈전이 형성되어, 이 혈전이 혈류를 따라 이동하여 뇌졸중의 심각한 위험 요소가 될 수 있다.
진단을 확정 지을 수 있는 것은 아니지만, 심실 심박수가 분당 150회인 상심실 빈맥은 심방조동을 암시한다. 정맥 주사로 아데노신을 투여하면 의료진이 심방조동과 다른 형태의 심실상 빈맥을 구별하는 데 도움이 될 수 있다.[4] 만일 심방조동 환자가 흉통이 없고, 의식이 정상이고, 혈압도 정상인 안정 심방조동이라면 메토프롤롤 같은 베타 차단제나 딜티아젬 같은 칼슘 통로 차단제 같은 약물로 심박수를 줄여주는 게 중심 치료법이 된다. 반면 환자가 흉통이 있거나 의식이 소실된 경우, 혹은 저혈압이 있어 불안정 심방조동에 해당한다면 정상 심장 맥박을 회복하기 위해 심장에 응급 전기 충격이 필요하다. 와파린이나 아픽사반 같은 항응고제 장기간 사용은 심장의 혈전 형성 및 그에 따른 뇌졸중의 위험을 줄이기 위한 치료에 중요하다.[5][6] 이부틸라이드와 같이 정상적인 심장 박동을 회복하기 위해 사용되는 약물(항부정맥제)은 치료 시작 시 심방조동을 효과적으로 제어하지만, 계속 사용해도 심방조동이 높은 비율(70~90%)로 재발한다.[7] 심방조동은 전극도자절제술로 보다 확실하게 치료할 수 있다. 전극도자절제술에서는 심장까지 이어지는 사타구니의 정맥을 통해 카테터를 삽입하여, 심방조동을 유발하는 전기 회로를 확인하고 지져서 차단한다.
영국 의사 토마스 루이스(Thomas Lewis, 1881-1945)와 동료들에 의해 독립적인 질환으로 처음 기술되었다.[8] AFL은 두 번째로 흔한 병리학적 심실상 빈맥이지만 가장 흔한 심실상 빈맥인 심방세동의 1/10 미만의 비율로 발생한다.[9][10] AFL의 전체 발병률은 100,000인년 당 88건으로 추정된다. AFL의 발병률은 50세 미만에서 현저히 낮고(~5건/100,000인년) 80세 이상에서는 훨씬 더 흔하다(587건/100,000인년).[10]
징후 및 증상
편집심방조동은 때때로 눈에 띄지 않게 지나갈 수 있지만, 심방조동의 시작은 종종 너무 빠르거나 세게 뛰는 것과 같은 심장의 특징적인 느낌으로 표시된다. 이러한 감각은 일반적으로 삽화가 해결되거나 심박수가 조절될 때까지 지속된다.[11]
심방조동은 일반적으로 처음에는 환자들이 잘 견디지만(높은 심박수는 대부분의 사람들에게 운동에 대한 정상적인 반응일 뿐이다), 다른 기저 심장 질환(예: 관상동맥질환)이 있거나 운동 내성이 약한 사람들은 여러 증상이 빠르게 나타날 수 있다. 증상의 예로 숨가쁨, 흉통, 아찔한 느낌 또는 현기증, 구역질, 일부 환자의 경우 신경과민 및 급박감 등이 있을 수 있다.[12]
빠른 심박수와 함께 장기간의 심방조동은 정상적인 심장 기능 상실(심부전)과 함께 보상성 심부전으로 이어질 수 있다. 이것은 운동 불내성(운동성 호흡곤란), 밤에 호흡 곤란, 또는 다리 및 복부의 부종으로 나타날 수 있다.[13]
심방조동은 종종 비교적 양성인 심장 박동 문제로 간주되지만, 유사 질환인 심방세동과 동일한 합병증을 공유한다. 이 둘을 직접 비교하는 발표된 데이터는 부족하지만 이러한 조건에서 전반적인 사망률은 매우 유사한 것으로 보이다.[14]
빠른 심박수는 기존의 심장 질환이 있는 환자에게 심각한 증상을 유발할 수 있으며 심근의 허혈 혹은 심하게는 심근 경색까지 이어질 수 있다.[15] 드문 경우지만 빠른 심박수와 관련된 심방조동이 정상적인 심장 박동으로 교정되지 않고 장기간 지속되어 빈맥 유발 심근병증을 유발한다.[15] 심장이 정상인 사람이라도 장기간 심장이 너무 빨리 뛰면 심실 대상부전증과 심부전을 유발할 수 있다.
심방의 효과적인 수축이 거의 없기 때문에 심방에 혈액의 정체(충만)가 있다. 혈액 정체는 심장 내에 혈전을 형성할 수 있다. 혈전은 심방 부속기에 형성될 가능성이 가장 높다. 좌심방이의 혈전은 심장의 왼쪽이 동맥을 통해 전신에 혈액을 공급하기 때문에 특히 중요하다. 따라서 심장의 이 쪽에서 제거된 혈전은 뇌의 동맥에 색전을 일으킬 수 있으며 뇌졸중으로 인해 잠정적으로 치명적인 결과를 초래할 수 있다. 물론 혈전 물질은 일반적으로 덜 심각한 결과를 나타내지만 신체의 다른 부분에 색전증을 일으킬 수 있다.[16]
돌연사는 심방조동과 직접적인 관련이 없지만, 볼프 파킨슨 화이트 증후군에서 나타나는 켄트다발(bundle of Kent)과 같은 부전도로가 있는 사람의 경우, 부전도로는 방실결절이 일반적으로 차단하는 속도로 심방에서 심실로 신호를 전도할 수 있다. 방실결절을 우회하면 300회/분의 심방 박동은 300회/분(1:1 전도)의 심실 속도를 유도한다. 심실이 그렇게 높은 속도로 심박출량을 유지할 수 있다고 해도, 시간이 지남에 따라 1:1 조동이 심실세동으로 변질되어 혈역학적 허탈과 죽음으로 이어질 수 있다.[17]
병태생리
편집심방조동은 재진입 리듬에 의해 발생한다. 이것은 보통 우심방의 하대정맥-삼첨판 협부(cavotricuspid isthmus)를 따라 발생하지만 심방조동은 좌심방에서도 발생할 수 있다. 일반적으로 심방에서 발생하는 조기 전기 충격에 의해 시작되며, 심방조동은 심방 조직의 불응기의 차이로 인해 전파된다. 이것은 국부적인 자체 영속 루프에서 움직이는 전기 활동을 생성하며, 이는 일반적으로 전체 회로에 대해 약 200밀리초 동안 지속된다. 루프 주위의 각 주기에 대해 전기 충격이 발생하고 심방을 통해 전파된다.
심방조동의 영향과 증상은 영향을 받는 사람의 심박수에 따라 다르다. 심박수는 심방 활동보다 심실 활동의 척도이다. 심방의 자극은 방실 결절(AV 결절)을 통해 심실로 전도된다. 심방조동이 있는 사람의 경우 12-리드 심전도는 심장의 심방이 분당 280-300회의 속도로 수축하는 반면 심장의 심실은 일반적으로 분당 140-150회의 속도로 뛰는 것을 보여준다.[18] 주로 더 긴 불응 기간으로 인해 방실결절은 안정시 심박수의 예와 같이 분당 약 180회를 초과하는 심방 자극을 차단함으로써 심박수를 보호하는 효과를 낸다. (차단은 환자의 나이에 따라 달라지며 220에서 환자의 나이를 빼서 대략적으로 계산할 수 있다.) 플러터율이 300/분이면 이러한 자극의 절반만 수행되어 심실 속도가 150/분 또는 2:1의 심장 차단을 제공한다. 속도 조절 약물을 투약하고 있거나 전도계 질환이 있다면 이 차단을 상당히 증가시킬 수 있다.[19]
진단
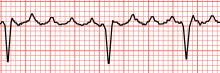
편집전형적인 심방조동은 분당 200~300회의 규칙적인 속도로 특징적인 "F파"(flutter wave, 조동파)가 심전도에서 나타난다. F파는 심방조동의 특이한 형태로 ECG에서 분명하게 나타나지 않을 수 있다. 개별 F파은 대칭적일 수 있으며 P파와 유사하거나 "톱니" 모양으로 비대칭적일 수 있다. 톱니 모양 F파는 점진적으로 상승했다가 갑자기 떨어질 수 있고, 그 반대인 경우도 있다. 심방조동이 임상적으로 의심되지만 ECG에서 명확하게 나타나지 않는 경우 루이스 리드 ECG를 실시하면 조동파를 밝히는 데 도움이 될 수 있다.
분류
편집심방조동에는 두 가지 유형이 있다. 일반적인 '유형 I'과 더 드문 '유형 II'이다.[20] 심방조동이 있는 대부분의 사람들은 이 중 하나만 나타난다. 드물게 누군가가 두 가지 유형을 모두 나타낼 수 있다. 그러나 한 번에 하나의 유형만 나타낼 수 있다.
일반적인 심방조동 또는 전형적인 심방조동으로도 알려진 유형 I 심방조동은 심방 박동수가 240~340회/분이다. 그러나 이 속도는 항부정맥제로 인해 느려질 수 있다.
재진입 루프는 하대정맥과 삼첨판 사이의 하부 심방에 있는 섬유질 조직인 정 삼첨판 협부(cavo-tricuspid isthmus)를 통과하여 우심방을 순환한다.[21] 유형 I 조동은 루프를 통과하는 전류의 방향에 따라 반시계 방향 심방조동과 시계 방향 심방조동으로 알려진 두 가지 하위 유형으로 더 나뉜다.[21]
- 반시계 방향 심방조동(두부 방향성 심방조동으로 알려짐)이 더 일반적으로 나타난다. 이 리듬의 플러터 웨이브는 ECG 리드 II, III 및 aVF에서 반전된다.[22]
- 재진입 루프는 시계 방향 심방조동에서 반대 방향으로 순환하므로 조동 파동은 II, III 및 aVF에서 수직이다.[23]
유형 II(비정형) 심방조동은 유형 I 조동으로의 상당히 다른 재진입 경로를 따르며 일반적으로 분당 340-350회 더 빠르다.[24] 비정형 심방조동은 이전에 심장 수술을 받았거나 이전에 카테터 절제술을 받은 적이 없는 사람에게는 거의 발생하지 않다. 좌심방조동은 비정형으로 간주되며 불완전한 좌심방 절제술 후에 흔히 발생한다.[25] 우심방과 심장 중격에서 발생하는 비정형 심방조동도 설명되었다.
관리
편집일반적으로 심방조동은 심방세동과 같은 방법으로 관리해야 한다. 둘 모두 심방에 혈전이 형성될 수 있기 때문에 심방조동이 있는 사람은 대개 항응고제나 항혈소판제를 필요로 한다. 두 리듬 모두 위험할 정도로 빠른 심박수와 관련될 수 있으므로 심박수를 조절하기 위한 약물(예: 베타 차단제 또는 칼슘 채널 차단제 ) 및 클래스 III 항부정맥제 (예: 이부틸라이드 또는 도페틸라이드)를 통한 리듬 조절이 필요하다. 그러나 심방조동은 심방 세동보다 이러한 약물로 교정하는 데 더 내성이 있다.[26] 예를 들어, class III 항부정맥제인 이부틸라이드가 심방조동에 효과적인 치료법이지만 치료 후 재발률은 상당히 높다(70-90%).[26] 추가로, 심방조동의 치료에 특정한 몇 가지 고려 사항이 있다.
심장율동전환
편집심방조동은 심방 세동보다 전기 직류 심장율동전환에 훨씬 더 민감하며 일반적으로 20~50줄의 충격만으로도 정상적인 심장 리듬으로 돌아가기에 충분하다. 패드의 정확한 배치는 중요하지 않다.[27]
제거
편집심방조동의 재진입 특성으로 인해 고주파 전극도자절제술로 심방조동을 유발하는 회로를 절제하는 것이 종종 가능하다. 전극도자절제술은 높은 성공률(>90%)과 낮은 합병증 발생률로 인해 전형적인 심방조동이 있는 많은 사람들에게 1차 치료 방법으로 간주된다.[28] 이는 심방조동을 유발하는 회로의 경로를 가로지르는 하대정맥-삼첨판 협부에 흉터 조직을 내는 방식이다. 협부를 통한 전도를 제거하면 재진입을 막고 성공할 시 심방조동의 재발을 방지할 수 있다. 심방조동에 대한 전극도자절제술 후 심방세동이 종종 발생한다(5년 이내에 30%).[28]
각주
편집- ↑ Sawhney, NS; Anousheh, R; Chen, WC; Feld, GK (February 2009). “Diagnosis and management of typical atrial flutter”. 《Cardiology Clinics》 (Review) 27 (1): 55–67, viii. doi:10.1016/j.ccl.2008.09.010. PMID 19111764.
- ↑ Link, MS (October 2012). “Clinical practice. Evaluation and initial treatment of supraventricular tachycardia”. 《New England Journal of Medicine》 367 (15): 1438–48. doi:10.1056/NEJMcp1111259. PMID 23050527.
- ↑ Bun, SS; Latcu, DG; Marchlinski, F; Saoudi, N (September 2015). “Atrial flutter: more than just one of a kind”. 《European Heart Journal》 36 (35): 2356–63. doi:10.1093/eurheartj/ehv118. PMID 25838435.
- ↑ Link, MS (October 2012). “Clinical practice. Evaluation and initial treatment of supraventricular tachycardia”. 《New England Journal of Medicine》 367 (15): 1438–48. doi:10.1056/NEJMcp1111259. PMID 23050527.
- ↑ Bun, SS; Latcu, DG; Marchlinski, F; Saoudi, N (September 2015). “Atrial flutter: more than just one of a kind”. 《European Heart Journal》 36 (35): 2356–63. doi:10.1093/eurheartj/ehv118. PMID 25838435.
- ↑ Vadmann, H; Nielsen, PB; Hjortshøj, SP; Riahi, S; Rasmussen, LH; Lip, GY; Larsen, TB (September 2015). “Atrial flutter and thromboembolic risk: a systematic review”. 《Heart》 101 (18): 1446–55. doi:10.1136/heartjnl-2015-307550. PMID 26149627.
- ↑ Sawhney, NS; Anousheh, R; Chen, WC; Feld, GK (February 2009). “Diagnosis and management of typical atrial flutter”. 《Cardiology Clinics》 (Review) 27 (1): 55–67, viii. doi:10.1016/j.ccl.2008.09.010. PMID 19111764.
- ↑ “Observations upon flutter, fibrillation, II: the nature of auricular flutter”. 《Heart》 7: 191. 1920.
- ↑ Link, MS (October 2012). “Clinical practice. Evaluation and initial treatment of supraventricular tachycardia”. 《New England Journal of Medicine》 367 (15): 1438–48. doi:10.1056/NEJMcp1111259. PMID 23050527.
- ↑ 가 나 Bun, SS; Latcu, DG; Marchlinski, F; Saoudi, N (September 2015). “Atrial flutter: more than just one of a kind”. 《European Heart Journal》 36 (35): 2356–63. doi:10.1093/eurheartj/ehv118. PMID 25838435.
- ↑ “Atrial Flutter”. 《Johns Hopkins Medicine》. 2021년 7월 3일에 확인함.
- ↑ “Atrial Flutter”. 《Johns Hopkins Medicine》. 2021년 7월 3일에 확인함.
- ↑ “Atrial Flutter”. 《Johns Hopkins Medicine》. 2021년 7월 3일에 확인함.
- ↑ “A Population-Based Study of Mortality among Patients with Atrial Fibrillation or Flutter”. 《The American Journal of Medicine》 113 (5): 365–70. 2002. doi:10.1016/S0002-9343(02)01253-6. PMID 12401530.
- ↑ 가 나 Sawhney, NS; Anousheh, R; Chen, WC; Feld, GK (February 2009). “Diagnosis and management of typical atrial flutter”. 《Cardiology Clinics》 (Review) 27 (1): 55–67, viii. doi:10.1016/j.ccl.2008.09.010. PMID 19111764.
- ↑ Stoddard, M. F. (2000). “Risk of thromboembolism in acute atrial fibrillation or atrial flutter”. 《Echocardiography》 17 (4): 393–405. doi:10.1111/j.1540-8175.2000.tb01155.x. PMID 10979012. 2021년 7월 3일에 확인함.
- ↑ “Sudden Cardiac Death”. 《National Center for Biotechnology Information, U.S. National Library of Medicine》. 2021년 7월 3일에 확인함.
- ↑ Link, MS (October 2012). “Clinical practice. Evaluation and initial treatment of supraventricular tachycardia”. 《New England Journal of Medicine》 367 (15): 1438–48. doi:10.1056/NEJMcp1111259. PMID 23050527.
- ↑ “Atrial Flutter”. 《The Lecturio Medical Concept Library》. 2021년 7월 3일에 확인함.
- ↑ Surawicz, Borys; Knilans, Timothy K.; Chou, Te-Chuan (2001). 《Chou's electrocardiography in clinical practice: adult and pediatric》. Philadelphia: Saunders. ISBN 978-0-7216-8697-4.[쪽 번호 필요]
- ↑ 가 나 Sawhney, NS; Anousheh, R; Chen, WC; Feld, GK (February 2009). “Diagnosis and management of typical atrial flutter”. 《Cardiology Clinics》 (Review) 27 (1): 55–67, viii. doi:10.1016/j.ccl.2008.09.010. PMID 19111764.
- ↑ Sawhney, NS; Anousheh, R; Chen, WC; Feld, GK (February 2009). “Diagnosis and management of typical atrial flutter”. 《Cardiology Clinics》 (Review) 27 (1): 55–67, viii. doi:10.1016/j.ccl.2008.09.010. PMID 19111764.
- ↑ Sawhney, NS; Anousheh, R; Chen, WC; Feld, GK (February 2009). “Diagnosis and management of typical atrial flutter”. 《Cardiology Clinics》 (Review) 27 (1): 55–67, viii. doi:10.1016/j.ccl.2008.09.010. PMID 19111764.
- ↑ “Atrial Flutter: Overview”. 《eMedicine Cardiology》. 2009년 2월 26일에 원본 문서에서 보존된 문서. 2009년 3월 6일에 확인함.
- ↑ Garan, H (April 2008). “Atypical atrial flutter”. 《Heart Rhythm》 5 (4): 618–21. doi:10.1016/j.hrthm.2007.10.031. PMID 18325846.
- ↑ 가 나 Sawhney, NS; Anousheh, R; Chen, WC; Feld, GK (February 2009). “Diagnosis and management of typical atrial flutter”. 《Cardiology Clinics》 (Review) 27 (1): 55–67, viii. doi:10.1016/j.ccl.2008.09.010. PMID 19111764.
- ↑ Kirkland, S; Stiell, I; AlShawabkeh, T; Campbell, S; Dickinson, G; Rowe, BH (July 2014). “The efficacy of pad placement for electrical cardioversion of atrial fibrillation/flutter: a systematic review.”. 《Academic Emergency Medicine》 21 (7): 717–26. doi:10.1111/acem.12407. PMID 25117151.
- ↑ 가 나 Sawhney, NS; Anousheh, R; Chen, WC; Feld, GK (February 2009). “Diagnosis and management of typical atrial flutter”. 《Cardiology Clinics》 (Review) 27 (1): 55–67, viii. doi:10.1016/j.ccl.2008.09.010. PMID 19111764.