집단 면역
집단 면역(集團免疫, 영어: herd immunity, herd effect, community immunity, population immunity, social immunity)은 특정 감염증에 대한 일정 집단의 저항력을 가리킨다. 이러한 집단면역은 감염(infection)이나 예방접종(vaccination)을 통해 집단의 상당 부분이 전염병에 대한 면역을 가진 상태가 되었음을 의미하며 따라서 2차적으로 추가적인 전염병의 확산으로부터 비감염자에대한 간접적인 보호가 가능해지는 상태를 말한다.[1][2] 집단 내의 다수가 면역을 가지고 있으면, 전염병의 전파가 느려지거나 멈추게 된다.[3] 면역을 가진 개인의 비율이 높아질수록, 면역력이 없는 사람이 감염될 확률이 낮아지게 된다.[1] 보통 집단면역이 효과를 발휘하기 위해서는 구성원의 60% ~70%이상이 항체를 보유해야 하는 것으로 전문가들은 제안하고 있다.[4][5]
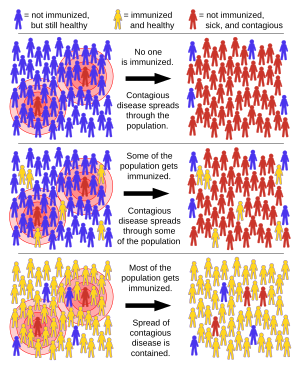
위: 집단의 일부가 감염병에 감염(빨강)되고, 나머지는 건강하지만 면역성이 없는 상태(파랑)라면, 병은 빠르게 확산된다.
가운데: 일부만 면역이 있는 경우(노랑), 면역이 있는 사람만 감염을 피하고, 나머지 대부분에게는 병이 확산된다.
아래: 대부분이 면역을 갖게 되면, 병의 확산을 막게 되며, 면역이 없는 사람도 병을 피할 수 있게 된다
개인은 감염병에서 회복되거나 예방접종을 통해 면역력을 얻을 수 있다.[3] 일부 개인은 유전적 및 의학적 이유로 면역을 가질 수 없는 경우도 있으므로, 집단 면역은 이러한 면역력에서 취약한 상태로 노출된 사람들을 보호하는 중요한 방법이다.[6][7] 일단 면역을 획득한 사람들의 수가 특정 임계값에 도달하면, 집단 면역은 점차 인구로부터 질병을 제거한다.[7] 이 제거가 전 세계적으로 달성되면, 감염자 수를 영구적으로 0명으로 감소시켜, 질병을 박멸시킬 수 있게 된다.[8] 예방 접종을 통해 생성된 집단 면역은 1977년 천연두의 최종 박멸에 기여했으며, 다른 질병의 빈도를 줄이는 데에도 기여했다.[9] 집단 면역은 모든 질병에 적용되는 것이 아니라, 한 개인에서 다른 개인으로 전염되는 전염병에만 적용된다.[7] 예컨데 파상풍은 감염병이긴 하지만 전염성이 없기 때문에 집단 면역이 작용하지 않는다.
집단 면역이라는 용어는 1923년에 처음 사용되었다. 많은 수의 어린이가 홍역에 면역이 된 후, 감염되기 쉬운 어린이를 포함하여 일시적으로 새로운 감염의 수가 감소한 것이 관찰된 1930년대에 자연적으로 발생하는 현상으로 인식되었다.[10] 집단 면역을 유도하기 위한 대량 예방 접종이 그 후 보편화되어 많은 전염병의 확산을 성공적으로 막는 데 기여했다.[11] 예방 접종에 대한 반대는 예방 접종률이 낮아진 지역 사회에 예방 가능한 질병이 지속되거나 다시 증가하도록 한다.[12][13][14]
역사
편집집단 면역은 1930년대 A.W. Hedrich가 볼티모어의 홍역 역학에 관한 연구를 발표했을 때 인지가 된 내용인데, 많은 어린이들이 홍역에서 면역이 된 후, 새로운 어린이 감염자가 일시적으로 감소했다.[15] 이러한 내용이 공유되었지만, 홍역 백신을 사용한 대량 백신 접종이 1960년대에 시작될 때까지 홍역을 통제하지 못했다.[15] 홍역 백신이 등장하고 홍역에 대한 집단 면역이 가능해진 이후에는, 백신을 통한 집단 면역에 대한 인식이 달라졌다. 적은 비용과 적은 노력으로 사회적으로 질병 문제를 일으키지 않는 백신 집단 접종을 통한 집단 면역이 사회적 전염병 퇴치에 좋은 방법이라고 인식되었다. 1970년대 질병의 집단 면역 값을 계산하는 공식이 나왔다.[1] 1960년대와 1970년대의 천연두 퇴치 운동 동안, 집단 면역이 필수인 포위접종이 지속되었다. 포위접종은 감염자 주위의 모든 감염 대상자에게 백신을 접종하여 2차 감염을 방지하는 방법이다.[16]
대량 예방 접종과 포위 접종을 채택한 이후 집단 면역에 대한 복잡성이 높아졌다.[1][17] 초창기에 제작된 전염병 확산 모델링은 현실에 존재하지 않는 모든 사람들이 잘 감염되고, 서로 혼재되어 전염병을 빠르게 확산할 수 있는 모델로 제작되어서 현실과는 약간 차이가 있었다.[1] 이후 현실에서 집단 면역을 관찰하여 현 시점에 맞는 집단 면역 공식을 제작하였다. 최근 수십년간 미생물의 지배적인 균주는 집단 면역에 의해 저지된다는 것으로 인식되었다. 예방 접종을 통해 집단 면역을 얻은 집단은 질병을 예방 가능하게 만들어 지역 사회로 복귀할 수 있게 만들어 주었다.[12][13][14]
같이 보기
편집외부 링크
편집- 위키미디어 공용에 집단 면역 관련 미디어 분류가 있습니다.
각주
편집- ↑ 가 나 다 라 마 Fine, Paul; Eames, Ken; Heymann, David L. (2011년 4월 1일). “"Herd immunity": a rough guide”. 《Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America》 52 (7): 911–916. doi:10.1093/cid/cir007. ISSN 1537-6591. PMID 21427399.
- ↑ Gordis, Leon, 1934-2015,. 《Epidemiology》 Fif판. Philadelphia, PA. ISBN 978-1-4557-3733-8.
- ↑ 가 나 Merrill, Ray M. (2013). 《Introduction to epidemiology.》 6판. Burlington, Mass.: Jones & Bartlett Learning. ISBN 978-1-4496-4517-5.
- ↑ [참고](메디게이트뉴스-코로나19 백신에도 계급이 있나?)https://www.medigatenews.com/news/1723492272
- ↑ [참고](ourworldindata.org - Statistics and Research Coronavirus (COVID-19) Vaccinations)https://ourworldindata.org/covid-vaccinations?country=OWID_WRL
- ↑ “Herd immunity (Herd protection) ; Vaccine Knowledge”. 2020년 4월 17일에 확인함.
- ↑ 가 나 다 Somerville, Margaret, Dr. (2012). 《Public health and epidemiology at a glance》. Chichester, West Sussex, UK: Wiley-Blackwell. ISBN 978-1-118-28656-2.
- ↑ Cliff, A. D. (Andrew David),. 《Oxford textbook of infectious disease control : a geographical analysis from medieval quarantine to global eradication》 Fir판. Oxford, United Kingdom. ISBN 978-0-19-959661-4.
- ↑ Kim, Tae Hyong; Johnstone, Jennie; Loeb, Mark (2011년 9월). “Vaccine herd effect”. 《Scandinavian Journal of Infectious Diseases》 43 (9): 683–689. doi:10.3109/00365548.2011.582247. ISSN 1651-1980. PMC 3171704. PMID 21604922.
- ↑ Hinman, Alan R.; Orenstein, Walter A.; Papania, Mark J. (2004년 5월 1일). “Evolution of measles elimination strategies in the United States”. 《The Journal of Infectious Diseases》. 189 Suppl 1: S17–22. doi:10.1086/377694. ISSN 0022-1899. PMID 15106084.
- ↑ Garnett, Geoffrey P. (2005년 2월 1일). “Role of herd immunity in determining the effect of vaccines against sexually transmitted disease”. 《The Journal of Infectious Diseases》. 191 Suppl 1: S97–106. doi:10.1086/425271. ISSN 0022-1899. PMID 15627236.
- ↑ 가 나 Quadri-Sheriff, Maheen; Hendrix, Kristin S.; Downs, Stephen M.; Sturm, Lynne A.; Zimet, Gregory D.; Finnell, S. Maria E. (2012년 9월). “The role of herd immunity in parents' decision to vaccinate children: a systematic review”. 《Pediatrics》 130 (3): 522–530. doi:10.1542/peds.2012-0140. ISSN 1098-4275. PMID 22926181.
- ↑ 가 나 Dubé, Eve; Laberge, Caroline; Guay, Maryse; Bramadat, Paul; Roy, Réal; Bettinger, Julie (2013년 8월). “Vaccine hesitancy: an overview”. 《Human Vaccines & Immunotherapeutics》 9 (8): 1763–1773. doi:10.4161/hv.24657. ISSN 2164-554X. PMC 3906279. PMID 23584253.
- ↑ 가 나 Ropeik, David (2013년 8월). “How society should respond to the risk of vaccine rejection”. 《Human Vaccines & Immunotherapeutics》 9 (8): 1815–1818. doi:10.4161/hv.25250. ISSN 2164-554X. PMC 3906287. PMID 23807359.
- ↑ 가 나 Hinman, Alan R.; Orenstein, Walter A.; Papania, Mark J. (2004년 5월 1일). “Evolution of measles elimination strategies in the United States”. 《The Journal of Infectious Diseases》. 189 Suppl 1: S17–22. doi:10.1086/377694. ISSN 0022-1899. PMID 15106084.
- ↑ Strassburg, M. A. (1982년 5월). “The global eradication of smallpox”. 《American Journal of Infection Control》 10 (2): 53–59. doi:10.1016/0196-6553(82)90003-7. ISSN 0196-6553. PMID 7044193.
- ↑ Rashid, Harunor; Khandaker, Gulam; Booy, Robert (2012년 6월). “Vaccination and herd immunity: what more do we know?”. 《Current Opinion in Infectious Diseases》 25 (3): 243–249. doi:10.1097/QCO.0b013e328352f727. ISSN 1473-6527. PMID 22561998.